- 尿道に結石ができる病気
排尿障害に関する主な病気
前立腺肥大症

前立腺肥大症とは、膀胱の下にある前立腺が肥大して尿道を圧迫し、排尿障害を来たす病気です。日本の55歳以上の男性の約2割、5人に1人くらいに前立腺肥大の症状があることが統計的にわかっています。
はっきりとした原因は解明されていませんが、加齢と性ホルモンが何らかの影響を及ぼしていることは確かなようです。
前立腺肥大症の主な症状
- 尿をする回数が多い(1日8回以上)
- 夜、何度もトイレに行く
- 急に尿がしたくなって、我慢できないことがある
- 我慢できずに尿を漏らしてしまうことがある
- 尿が出にくいことがある
――などです。
健康な時には、無意識に行っていた排尿行為なのに、これがスムーズにいかなくなることで、日常生活に大きな支障を来たします。
検査は、尿検査、血液検査、腹部エコー検査などがまず行われ、さらに詳しく調べるための検査としては、直腸内指診、尿流測定、残尿測定、直腸エコー検査、尿道膀胱鏡検査、X線検査(尿路造影)などがあります。
治療としては、薬物療法、手術療法などがあります。医師は診察や検査の結果を総合判断して、その患者さんに最も適した治療法を選択します。
尿失禁
尿失禁(尿漏れ)とは、自分の意思とは関係無く尿が漏れてしまう症状です。加えて、この症状により「社会的・衛生的に支障を生ずるもの」と定義づけられています。
尿失禁に悩んでいる人は非常に多いのですが、受診を恥ずかしがって我慢している方がほとんどなのが実情です。
尿失禁には、その状態や原因にそれぞれ応じた治療法が存在しますので、我慢していないで泌尿器科を受診してください。
尿失禁にもいろいろなタイプがありますが、主なものは「切迫性尿失禁」と「腹圧性尿失禁」の二つです。それぞれについて説明しましょう。
干渉低周波 頻尿・尿失禁治療器
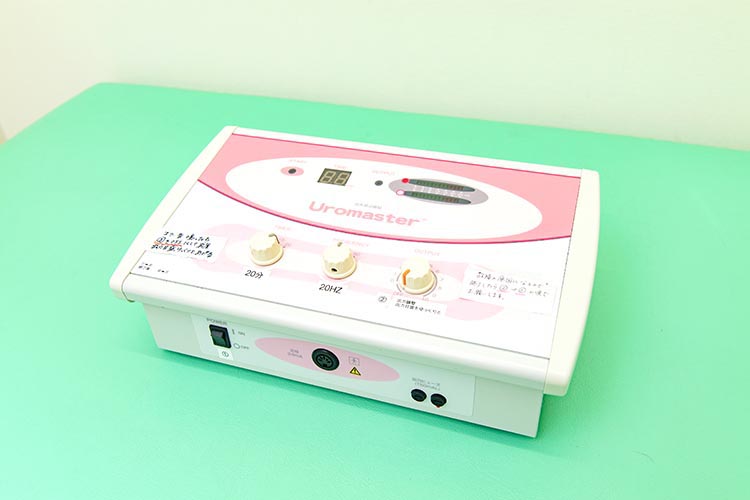
頻尿や尿失禁(尿漏れ)でお悩みの方に、当院では干渉低周波治療器による治療を行っています(保険適用) お薬の服用なしで、簡単にリハビリのようなトレーニングをして頻尿や尿失禁(尿漏れ)の改善や根本的な治癒を目指す治療です。
- ベッドに仰向けで寝て行う簡単な治療です。
- 着衣のままで治療を行うことができます。
- 下腹部とお尻にパッドを付けて膀胱や尿道の筋肉を刺激します。
- 電気による痛みや副作用はありません。
- 腹圧性尿失禁・切迫性尿失禁に効果的です。
- 男性、女性を問わず使用できます。
- 現在、他の病気でお薬を服用している方にもおすすめです。
- 保険適応ですので患者様の経済的ご負担が少ない治療法です。
【治療時間】約20分
【治療回数】週1~2回程度
腹圧性尿失禁
女性の正常な体では、お腹に強い力(腹圧)がかかった場合、「骨盤底筋(こつばんていきん)」という筋肉が、膀胱と尿道を支えることで尿道が締まり、尿が漏れるのを防いでいます。腹圧性尿失禁では、この骨盤底筋が弱くなったり傷んだりすることによって、尿道をうまく締められなくなり、尿漏れを起こす病気です(そもそも女性の尿道が3~4センチと短い上に、真っすぐな形状であることも影響しています)。
せきをする、くしゃみをする、笑う、走る、テニスやゴルフなどのスポーツをする、重い物を持ち上げる、坂道や階段を昇り降りする――このような強い腹圧がかかるような動作をした時、尿が漏れてしまいます。問診や検査によって診断し、パッドテストやストレステストを行うこともあります。40歳以上の女性の4割以上が経験していると言われます。
腹圧性尿失禁の治療
腹圧性尿失禁の治療の中心は、「骨盤底筋体操」です。緩んでしまった骨盤底筋を鍛えて臓器が下がるのを防ぎ、尿道や肛門を締める力やコントロールする力をつけることで尿漏れを防ぐ方法です。軽症例に有効です。
薬による治療では、尿道を引き締める働きがある薬(β受容体刺激薬)などを用います。 薬物治療にうまく反応しない場合には、手術療法を検討します。
骨盤底筋体操の行い方
- 1.仰向けに寝て、両足を肩幅に開き、両膝を軽く立てます(椅子に腰掛け、床につけた両足を肩幅に開き、背筋を伸ばした姿勢で行っても構いません)。
- 2.体の力を抜いた状態で、肛門と腟の両方を締めます。
- 3.ゆっくりと5つ数えたら力を抜きます。
- 4.1~3の動作を5分くらいずつ、1日に2~3回行います。
切迫性尿失禁
「トイレに行きたい」と思っても、間に合わずに漏らしてしまうタイプを切迫性尿失禁と言います。 トイレのドアノブに手をかけた途端、またトイレで下着をおろしている時などに漏れてしまいます。
切迫性尿失禁の原因
過活動膀胱(OAB)と言って、膀胱が過敏になっている状態が切迫性尿失禁の原因です。
過活動膀胱は「急に我慢できないような尿意が起こる(尿意切迫感)」「トイレが近い(頻尿)」「急にトイレに行きたくなり、我慢ができずに尿が漏れてしまうことがある(尿失禁)」などの症状を呈する病気です。
過活動膀胱

過活動膀胱は、自分の意思とは関係無く、膀胱が勝手に収縮してしまう病気です。
そのため、急におしっこがしたくなり、我慢することが難しくなったり(尿意切迫感)、トイレの回数が異常に多くなったり(頻尿)、夜、寝ている間にトイレに起きる回数が増えたりします(夜間頻尿)。急に起こる強い尿意によってトイレに間に合わず、尿を漏らしてしまう方もいます(切迫性尿失禁)。
過活動膀胱の多くは、治療によって症状の改善が期待できます。しかし、実際に治療を受けている患者さんの割合は低いのが実情で、年齢のせいだと我慢したり、恥ずかしいからと相談できずに諦めたりしている患者さんが少なくないようです。
過活動膀胱の診断
医療機関を受診すると、通常初診時に行われるのは問診です。問診以外には、膀胱の状態を調べるための検査を行うこともあります。排尿に関連した症状があるからと言って、必ずしも過活動膀胱とは限りません。他の病気の可能性も含めて確認するための検査です。初診で行う検査は、主に、腹部エコー検査(残尿量の測定)、血液検査、尿検査などです。これらは比較的簡単な検査です。過活動膀胱の検査にはほかに、尿流量測定(測定装置のついたトイレで排尿してもらい、1回の排尿時間、尿量、尿勢、排尿パターンなどを調べる)、パッドテスト(一定の時間内に漏れた尿量を測る)、ストレステスト(咳やいきみで尿が漏れるかどうかを試験する)などがあります。
過活動膀胱の治療
治療の中心は薬物療法ですが、薬を使わない行動療法が行われることもあります。
薬物療法には、膀胱の勝手な収縮を抑える作用のある「抗コリン薬」という薬がよく用いられます。抗コリン薬にはいくつかの種類が存在しますが、どれも基本的には膀胱の収縮に関係するアセチルコリンという物質の働きを抑えます。アセチルコリンの働きを抑制することで、膀胱の収縮を阻んで、たくさんの尿を溜められるようにするのです。
もう一つの行動療法には、下記のような方法があります。
生活指導
過剰な水分・アルコール・カフェインの摂取制限のほか、トイレが近い生活空間にする、着脱しやすい服装にするなどの環境整備を指導します。
膀胱訓練
排尿したくなっても、できるだけおしっこを我慢する練習をして、排尿の間隔を少しずつ広げていき、我慢できる時間を長くする訓練です。
骨盤底筋体操
肛門と腟を締めたり緩めたりを繰り返して、尿道を締める骨盤底筋群(骨盤の底部にあり、恥骨から尾骨までをハンモックのように支え、尿道や肛門を締める働きをしている筋肉群)を鍛え、尿漏れを予防・改善する体操です。
尿路の感染症による主な病気

腎臓の主な働きの一つに尿を生成することが挙げられます。体内で作られた老廃物や有害物質などが血液に含まれて腎臓に運ばれてきます。腎臓はその血液から不必要な成分を濾過、濃縮しながら尿を生成していきます。その尿は腎杯から腎盂に集められ、尿管、膀胱を経て尿道から体外に排泄されます。その尿の排泄過程での感染を尿路感染症といい、炎症の場所により症状が異なります。
腎盂腎炎
腎盂腎炎は、腎盂や腎杯、さらに腎臓の実質が細菌によって炎症を起こしている状態をいい、高熱や倦怠感、背部痛を認めます。また糖尿病や尿路の閉塞よる水腎症が認められる場合には重篤となることが多く、命の危険を伴います。
膀胱炎
女性に圧倒的に多い疾患で、男性に起こるのは稀です。年齢を問わず罹りますが、若い方に多く見られます。女性の外陰部にいる細菌が尿道から入って炎症を起こします。
通常は菌が入っても、膀胱の感染防御機構が働いて膀胱炎にはなりませんが、次のような要因が重なると膀胱炎になることがあります――ストレス、疲労、体調不良(風邪を引いた後など)、冷え症、尿を我慢し過ぎた、1日の尿量が少ない、不潔な性行為など。
症状としては排尿時痛、排尿時違和感、頻尿、残尿感、下腹部痛(違和感、鈍痛、張った感じなど)、血尿、混濁尿(白く濁っている)、尿臭が強い、などがあります。
検査は、尿検査と尿の細菌培養検査*を行います。トイレで紙コップに尿を採って来ていただき、それを顕微鏡で見て白血球(炎症細胞)が増えていれば膀胱炎と診断します。結果はすぐに出ます。
治療は、抗生剤を3~5日間、内服します。通常1~2日間で症状は改善し、3~5日間の治療で治癒します。
尿の細菌培養検査
原因菌の種類、およびその細菌にどんな薬剤が有効かを調べます。 細菌の種類としては、大腸の中にいる大腸菌、腸球菌や皮膚・粘膜にいるブドウ球菌、連鎖球菌などがよく見られます。クラミジア(性感染症)のこともあり、クラミジア膀胱炎が疑わしいときは、尿中にクラミジアの遺伝子があるかどうかの検査をします。
前立腺炎
急性(細菌性)前立腺炎
前立腺炎は急性の場合、多くは細菌による感染で、高熱(発熱)や排尿困難、頻尿、排尿時痛や残尿感を伴います。抗生剤の点滴や内服で治療します。
慢性前立腺炎/慢性骨盤疼痛症候群(CP/CPPS)
慢性前立腺炎はあまり一般的な病気ではありませんが、年齢は20~40代の若い世代に多く見られます。
症状は会陰部不快感、排尿時排尿後の痛み、射精時・射精後の痛み、精液に血が混じるなど、いろいろな症状を呈し、その程度も様々です。潜在的な患者様の数は多く、全男性の約5%がこれらの症状を経験していると言われます。
治療は抗生剤などによる薬物療法が中心になりますが、治療はなかなか困難で、症状が改善するまでに数ヶ月以上かかることも少なくありません。
尿道炎
尿道炎は男性の尿道に細菌が感染して、炎症を起こすものです。感染の多くは性行為によるもの(性行為感染症、STD)とされています。女性の場合は、膀胱炎から炎症が波及した場合に起こり、臨床的には女性尿道炎を単独で診断することはありません。
急性と慢性があり、また、淋菌が原因になって起こる淋菌性尿道炎と、その他の細菌が原因となる非淋菌性尿道炎にわけられます。
女性では尿道膀胱炎、男性では前立腺炎を合併することがあるため、尿道炎の症状があったら、早めに受診することが必要です。
尿道炎の主な症状
外尿道口から膿が出る、排尿痛またはかゆみのような感覚があるなどがあります。
精巣上体炎
精巣の横には精巣上体(副睾丸)と言って、精巣でつくられた精子が通過する小器官が付属していますが、ここに炎症が起こった状態を精巣上体炎と呼びます。
多くは尿道や前立腺の細菌感染が精巣上体まで及んだ際に発症します。痛みと腫れ、発熱を伴い、急に発症することが多いのが特徴です。精管に沿って炎症が広がると、鼠径部(そけいぶ)や下腹部に痛みを覚えることもあります。また、症状に乏しく、精巣上体に痛みの無いしこりを触れるようなら、結核性である可能性があります。
治療としては抗菌薬の経口投与、および局所の安静・冷却などを完全治癒に至るまで継続します。悪化すると治療が困難になって慢性化してしまうことがありますし、精巣がんや精索捻転症(腹部と精巣を繋いでいる束状の組織(精索)が捻じれる病気)などとの鑑別が難しいケースもありますので、早めに泌尿器科を受診することが大切です。
尿の通り道に結石ができる病気
尿路結石

尿路結石は、腎臓から尿道までの尿路(腎臓(腎杯・腎盂)、尿管、膀胱、尿道)に結石が生じる病気です。腎臓でできた結石が、尿の通り道の腎盂、尿管、膀胱、尿道で大きくなったり引っ掛かったりして、様々な症状を引き起こします。そして結石のある部位の器官を頭につけて、たとえば腎杯結石とか、尿管結石などと呼ばれます。
わが国では、腎臓と尿管に結石があるケース(上部尿路結石)が95%を占めています。主な自覚症状としては、脇腹から下腹部にかけての激痛(疝痛発作)や血尿、嘔吐です。症状は、結石の大きさや、場所より異なってきます。まったく症状が無いケースもあります(サイレントストーン)。膀胱や尿道結石では、膀胱炎や尿道炎と同様に、頻尿、排尿時痛、残尿感、血尿のほか、結石が詰まって突然尿が出なくなったりもします。
尿路結石は、尿検査、腹部X線検査、超音波検査、尿管造影、CT検査などで診断をつけます。これらいずれの検査も比較的簡単で、短時間で済みます。
尿路結石の治療
尿路結石の治療では、まず痛みを抑え、結石が小さいうちは自然に排石されるのを待ちます。しかし、大きな結石や自然排石が困難と判断された場合は、体外衝撃波結石破砕手術(ESWL)やレーザー砕石器などを用いた内視鏡手術で治療します。
こうした方法でもうまく砕石できないような場合は、皮膚を切開して結石を取り出す手術を行うこともあります。
尿路結石の再発予防
結石に一度なった人は、その後の5年間で約半数の人が再発すると言われます。結石を防ぐ特効薬は今のところありませんので、治療後の生活改善こそが再発予防のカギを握ります。尿路結石の原因には、食生活が大きく関係しており、水分を多く摂取することで(水分摂取量の目安は食事以外に1日2,000mL以上)尿量を増やし、穀物主体で栄養バランスの良い食事を心がけることが大切です。また、寝る前の飲食は控え、塩分や砂糖の摂り過ぎにも注意しましょう。
泌尿器科で取り扱う悪性腫瘍
前立腺がん

前立腺がんの患者さんが、最近増えています。前立腺がんに特有の症状はありませんが、前立腺肥大症と併存することも多く、前立腺肥大症の症状(排尿症状)で見つかることもあります。血尿や、骨転移による腰痛や歩行困難などがみられることもあります。
前立腺がんは早期に発見すれば、手術や放射線治療で根治可能です。また、多くは進行が比較的ゆっくりしているため、かなり進行したケースでも適切に対処すれば、通常の生活を長く続けることができます。
診断には、前立腺腫瘍マーカー(PSA:前立腺特異抗原)が特に有効で、採血(血液検査)により早期発見ができますので、この病気が急速に増え始める50歳以上の方は、一度はこの検査をお受けになるようお勧めします。
膀胱がん
尿路がん(腎盂、尿管、膀胱)の中で、膀胱がんが最も死亡数が多く、7割以上を占めます。罹患数でも膀胱がんが最も多く、尿路がん全体の約半数を占めます。
膀胱がんの症状としては、血尿、排尿痛、背部痛などが見られます。
膀胱鏡検査を行えば、ほとんどは膀胱がんの診断がつきます。尿にがん細胞が落ちているかを調べる尿細胞診も有効な検査です。
膀胱がんの治療の主体である外科的治療には、大きく分けて2つの方法があります。
一つは、内視鏡で腫瘍を観察しながらがんを電気メスで切除する方法(経尿道的膀胱腫瘍切除術:TUR-BT)、もう一つは膀胱を摘出する方法(膀胱全摘除術)です。手術の前に抗がん薬による治療を行うこともあり(術前補助療法)、また手術の後に抗がん薬による治療を行うこともあります(術後補助療法)。
外科的治療のほかには、放射線療法や化学療法、BCGまたは抗がん剤の膀胱内注入療法などの治療法があります。
腎がん
腎臓には尿細管という細い管があり、ここでは糸球体という細い血管でつくられた尿のもとから水分や様々な物質を再吸収したり老廃物を排泄したりして尿をつくっています。腎がんは、この尿細管の中の細胞に生じたがんです。
腎がんは初期の段階では、ほとんど症状が現れません。腹部の疼痛・肉眼的血尿・腹部のしこりが、腎がんの三大症状と言われています。
腎がんは、以前は見つけにくいがんだと言われていましたが、超音波検査やCT検査などの検査技術の発達により、1cm大の小さながんも発見できるようになっています。
腎がんの検査には尿検査、超音波検査、CT・MRI検査、血管造影検査、腎盂尿管鏡検査などがあります。 腎がんの治療法には、外科療法、腎動脈塞栓術、免疫療法、化学療法・放射線療法などがあります。
腎盂・尿管癌
腎臓は、尿をつくる部分である腎実質と、この腎実質によってつくられた尿が集まる腎盂から成ります。尿管は腎臓と膀胱とをつなぐ長い管で、左右に1本ずつあります。腎実質でつくられた尿は腎盂に集まり、尿管を通って膀胱へと送られ、排泄されます。
腎盂と尿管にできるがんは、治療法にもあまり差が無いため、「腎盂尿管がん」というくくりで扱われます。泌尿器科領域で見られるがんのなかでも、比較的稀ながんです。
腎盂尿管がんでよく見られる症状は、肉眼でもわかるほどの血尿です。尿管が血液でつまった場合や、がんが周囲に広がった場合などには、腰や背中、脇腹の痛みが起こることもあります。これらの痛みは尿管結石と似ており、強い痛みが起こったり、消えたりを繰り返します。また、排尿痛や頻尿が起こることもあります。
診断にあたっては、尿細胞診や膀胱鏡検査をはじめ、様々な検査を組み合わせて確定診断に結び付けます。
腎盂尿管がんの治療では、転移が無ければ基本的に手術を行います。手術前後に抗がん剤治療を行うケースもあります。
精巣癌
精巣がんは精巣内の精子を造る精細管上皮細胞から発生します。
症状は無痛性の精巣のしこりや、腫れが初発症状で、およそ30~40%で下腹部の重圧感や鈍痛があり、10%で急性の精巣痛があります。
癌が進行し広い範囲に転移が出現すると、腹痛や呼吸困難、首のリンパ節の腫れ、体重減少、腫瘍の産生するホルモンの影響で乳首の痛みや腫れなどもおこります。
好発年齢の青壮年の方は入浴時に自分で触ってみる自己検診をお勧めします。
20~30歳代の若い世代に多く発症し、次いで60歳代にも発生のピークがあります。
陰茎癌
陰茎にできる一種の皮膚癌で、ほとんどが包茎の男子に発生する、比較的まれな腫瘍です。壮年期以降の発病が多いとされています。
陰茎がんの初発症状は様々ですが、まず外観上の異常として認識されます。早期では外観上の変化以外にほとんど症状を認めないことが多いのですが、時に包皮のかゆみや灼熱感をきたすことがあります。進行すれば出血や瘻孔形成、尿道閉塞などをきたします。
陰茎がんの確定診断は生検で行います。異常部位の注意深い観察が必要で、悪性が疑われた場合は生検が必要となります。
女性に多い泌尿器疾患
膀胱炎

女性に圧倒的に多い疾患で、男性に起こるのは稀です。年齢を問わず罹りますが、若い方に多く見られます。女性の外陰部にいる細菌が尿道から入って炎症を起こします。
通常は菌が入っても、膀胱の感染防御機構が働いて膀胱炎にはなりませんが、次のような要因が重なると膀胱炎になることがあります――ストレス、疲労、体調不良(風邪を引いた後など)、冷え症、尿を我慢し過ぎた、1日の尿量が少ない、不潔な性行為など。
症状としては排尿時痛、排尿時違和感、頻尿、残尿感、下腹部痛(違和感、鈍痛、張った感じなど)、血尿、混濁尿(白く濁っている)、尿臭が強い、などがあります。
検査は、尿検査と尿の細菌培養検査*を行います。トイレで紙コップに尿を採って来ていただき、それを顕微鏡で見て白血球(炎症細胞)が増えていれば膀胱炎と診断します。結果はすぐに出ます。
治療は、抗生剤を3~5日間、内服します。通常1~2日間で症状は改善し、3~5日間の治療で治癒します。
尿の細菌培養検査
原因菌の種類、およびその細菌にどんな薬剤が有効かを調べます。
細菌の種類としては、大腸の中にいる大腸菌、腸球菌や皮膚・粘膜にいるブドウ球菌、連鎖球菌などがよく見られます。クラミジア(性感染症)のこともあり、クラミジア膀胱炎が疑わしいときは、尿中にクラミジアの遺伝子があるかどうかの検査をします。
過活動膀胱
過活動膀胱は、自分の意思とは関係無く、膀胱が勝手に収縮してしまう病気です。
そのため、急におしっこがしたくなり、我慢することが難しくなったり(尿意切迫感)、トイレの回数が異常に多くなったり(頻尿)、夜、寝ている間にトイレに起きる回数が増えたりします(夜間頻尿)。急に起こる強い尿意によってトイレに間に合わず、尿を漏らしてしまう方もいます(切迫性尿失禁)。
過活動膀胱の多くは、治療によって症状の改善が期待できます。しかし、実際に治療を受けている患者さんの割合は低いのが実情で、年齢のせいだと我慢したり、恥ずかしいからと相談できずに諦めたりしている患者さんが少なくないようです。
過活動膀胱の診断
医療機関を受診すると、通常初診時に行われるのは問診です。問診以外には、膀胱の状態を調べるための検査を行うこともあります。排尿に関連した症状があるからと言って、必ずしも過活動膀胱とは限りません。他の病気の可能性も含めて確認するための検査です。初診で行う検査は、主に、腹部エコー検査(残尿量の測定)、血液検査、尿検査などです。これらは比較的簡単な検査です。過活動膀胱の検査にはほかに、尿流量測定(測定装置のついたトイレで排尿してもらい、1回の排尿時間、尿量、尿勢、排尿パターンなどを調べる)、パッドテスト(一定の時間内に漏れた尿量を測る)、ストレステスト(咳やいきみで尿が漏れるかどうかを試験する)などがあります。
過活動膀胱の治療
治療の中心は薬物療法ですが、薬を使わない行動療法が行われることもあります。薬物療法には、膀胱の勝手な収縮を抑える作用のある「抗コリン薬」という薬がよく用いられます。抗コリン薬にはいくつかの種類が存在しますが、どれも基本的には膀胱の収縮に関係するアセチルコリンという物質の働きを抑えます。アセチルコリンの働きを抑制することで、膀胱の収縮を阻んで、たくさんの尿を溜められるようにするのです。
もう一つの行動療法には、下記のような方法があります。
生活指導
過剰な水分・アルコール・カフェインの摂取制限のほか、トイレが近い生活空間にする、着脱しやすい服装にするなどの環境整備を指導します。
膀胱訓練
排尿したくなっても、できるだけおしっこを我慢する練習をして、排尿の間隔を少しずつ広げていき、我慢できる時間を長くする訓練です。
骨盤底筋体操
肛門と腟を締めたり緩めたりを繰り返して、尿道を締める骨盤底筋群(骨盤の底部にあり、恥骨から尾骨までをハンモックのように支え、尿道や肛門を締める働きをしている筋肉群)を鍛え、尿漏れを予防・改善する体操です。
腹圧性尿失禁
女性の正常な体では、お腹に強い力(腹圧)がかかった場合、「骨盤底筋(こつばんていきん)」という筋肉が、膀胱と尿道を支えることで尿道が締まり、尿が漏れるのを防いでいます。腹圧性尿失禁では、この骨盤底筋が弱くなったり傷んだりすることによって、尿道をうまく締められなくなり、尿漏れを起こす病気です(そもそも女性の尿道が3~4センチと短い上に、真っすぐな形状であることも影響しています)。
せきをする、くしゃみをする、笑う、走る、テニスやゴルフなどのスポーツをする、重い物を持ち上げる、坂道や階段を昇り降りする――このような強い腹圧がかかるような動作をした時、尿が漏れてしまいます。問診や検査によって診断し、パッドテストやストレステストを行うこともあります。40歳以上の女性の4割以上が経験していると言われます。
腹圧性尿失禁の治療
腹圧性尿失禁の治療の中心は、「骨盤底筋体操」です。緩んでしまった骨盤底筋を鍛えて臓器が下がるのを防ぎ、尿道や肛門を締める力やコントロールする力をつけることで尿漏れを防ぐ方法です。軽症例に有効です。
薬による治療では、尿道を引き締める働きがある薬(β受容体刺激薬)などを用います。 薬物治療にうまく反応しない場合には、手術療法を検討します。
骨盤底筋体操の行い方
- 1.仰向けに寝て、両足を肩幅に開き、両膝を軽く立てます(椅子に腰掛け、床につけた両足を肩幅に開き、背筋を伸ばした姿勢で行っても構いません)。
- 2.体の力を抜いた状態で、肛門と腟の両方を締めます。
- 3.ゆっくりと5つ数えたら力を抜きます。
- 4.1~3の動作を5分くらいずつ、1日に2~3回行います。
お子様に多い泌尿器疾患
夜尿症(おねしょ)

5歳を過ぎても週に2-3回以上の頻度で、少なくとも3ヶ月以上連続して夜間睡眠中の尿失禁(おもらし)を認めるものを夜尿症と言います。夜尿症のお子さんが医療機関を受診するのは、ほとんどが小学校入学後ですが、7歳児の夜尿症のお子さんは10%程度とされ、その後年間約15%ずつ自然治癒していき、成人に至るまでにほぼ全例が治癒すると考えられています。男女比は約2:1で男児に多いとされています。ご両親のどちらかに夜尿症の既往がある場合、40%のお子さんに夜尿症が出現するとされていますが、明らかな原因はまだわかっていません。
治療としては生活指導を行い、それでも改善されないときは夜尿アラームによる行動療法を実施します。薬物によるコントロールも可能ですが中止すると再発しやすく副作用を伴います。
停留精巣(睾丸)
精巣が陰嚢(いんのう)の中に降りてこられず、鼠径部(そけいぶ)や腹腔内(ふくくうない)に留まっている状態です。精巣は元来、陰嚢内で発生するのではなく、胎児期にお腹(腎臓のある付近)の中で発生し、ここから鼠径管(そけいかん)というトンネルを通って陰嚢内に降りてきます。この精巣の下降が不完全な場合に生じるのが停留精巣です。治療は基本手術ですが、精巣が下降している位置によっては経過観察することもあります。
陰嚢水腫
陰嚢水腫とは精巣の周囲に体液が溜まり、陰嚢がふくらんだ状態を言います。生まれたばかりの男の赤ちゃんでは比較的高頻度に認めます。ほとんどの場合、数週間から数カ月で水が抜け、元の大きさに戻ります。しかし、2歳以降にこの症状が目立つ場合は手術を行ってお腹と陰嚢の間を閉じます。陰嚢が急に腫れる、痛がるなどの症状がみられる場合には鼠径ヘルニアの可能性がありますので速やかな泌尿器科への受診をお勧めします。
